Cancer des testicules
Le cancer du testicule est un cancer relativement rare (1 à 2 % de l’ensemble des cancers de l’homme). C'est néanmoins le cancer le plus fréquent chez les hommes entre 15 et 35 ans. 85 % des hommes diagnostiqués ont entre 15 et 49 ans.
En savoir plus sur le cancer des testicules
Chiffres clés
Le cancer du testicule est un cancer relativement rare (1 à 2 % de l’ensemble des cancers de l’homme). C'est néanmoins le cancer le plus fréquent chez les hommes entre 15 et 35 ans. 85 % des hommes diagnostiqués ont entre 15 et 49 ans.
C’est donc un cancer essentiellement de l'homme jeune, de très bon pronostic avec une survie nette standardisée de 93 % à 5 ans après un diagnostic réalisé entre 2010 et 2015, variant peu avec l'âge au diagnostic (98 % à 20 ans et 94 % à 60 ans)[1].
En France, pour l'année 2018, le nombre estimé de nouveaux cas de cancer du testicule était de 2 769 et le nombre estimé de décès par cancer du testicule de 86.
L’incidence de ce type de tumeurs a augmenté de 2,5 % par an en France entre 1980 et 2005, passant de 3,4 à 6,4 cas pour 100 000 hommes (Belot, 2008), mais des progrès thérapeutiques considérables sont à souligner.
[1] Santé Publique France - Survie des personnes atteintes de cancer en France métropolitaine 1989-2018 - Testicule, tous cancers - https://www.santepubliquefrance.fr/docs/survie-des-personnes-atteintes-de-cancer-en-france-metropolitaine-1989-2018-testicule-tous-cancers
Le testicule
Au cours de la vie embryonnaire, les testicules se développent dans l’abdomen ; ils migrent ensuite au niveau des bourses (scrotum).
La fonction principale des testicules est d’assurer la fabrication des spermatozoïdes et la synthèse de l’hormone mâle, la testostérone, qui sert au développement des muscles, du squelette et des caractères masculins comme la pilosité.
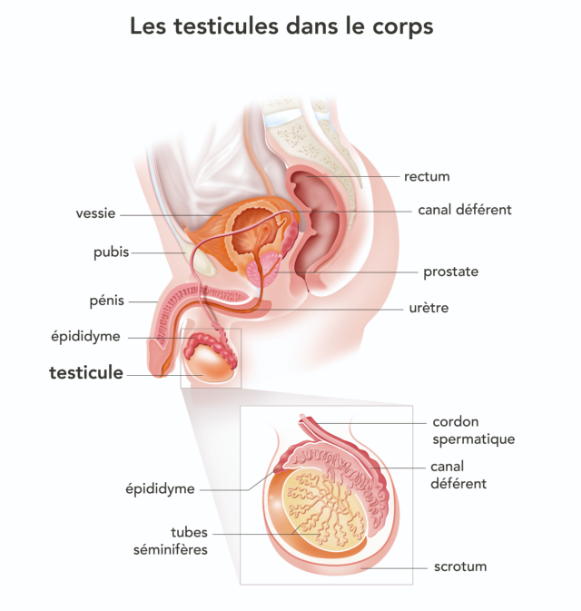
[1] Institut du Cancer – Le testicule - e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-du-testicule/Le-testicule
Types de cancers
Il existe différents types de cancers du testicule :
Les tumeurs germinales malignes sont des tumeurs issues de la transformation de cellules primitives, destinées à donner naissance aux spermatozoïdes. Elles représentent plus de 90 % des cancers du testicule. Elles dérivent d’une cellule germinale souche qui prolifère à l’intérieur des tubes séminifères et peut se différencier de deux manières : séminomateuses ou non séminomateuses (tumeurs embryonnaires)[1].
- Les tumeurs germinales séminomateuses (ou séminomes) représentent environ 60 % des tumeurs testiculaires. Ces tumeurs se développent à partir des cellules impliquées dans la spermatogenèse au niveau des canaux séminifères (ou canaux séminipares). Elles sont rarement pures, autrement dit, bien qu’on les classe comme séminomes, elles peuvent contenir des éléments d’autres tumeurs germinales non séminomateuses (comme des cellules embryonnaires, du tératome, etc.). Les séminomes surviennent après l’âge de 40 ans et sont souvent localisés.
- Les tumeurs germinales non séminomateuses ou tumeurs embryonnaires (carcinomes embryonnaires, tumeurs du sac vitellin, choriocarcinomes et tératomes) représentent environ 40 % des tumeurs testiculaires. Ce sont des tumeurs embryonnaires qui se développent à partir de cellules souches totipotentes. Elles touchent les patients plus jeunes, de la puberté à 35 ans. Ce sont rapidement des maladies systémiques par opposition autres formes.
- Les tumeurs non germinales (tumeurs à cellules de Leydig ou à cellules de Sertoli, sarcomes), 5 % des cas.
[1] InfoCancer – Les tumeurs germinales - arcagy.org/infocancer/localisations/cancers-masculins/cancer-du-testicule/formes-de-la-maladie/les-tumeurs-germinales.html
Facteurs de risque
Les facteurs de risque du cancer du testicule sont principalement :
- une cryptorchidie : l'absence de descente des testicules dans les bourses ;
- un précédent cancer sur l'autre testicule : après le développement d’un cancer sur un testicule, le risque qu'un deuxième cancer survienne sur le second testicule est augmenté.
D’autres facteurs de risques sont à l’étude : professionnels (expositions à des substances toxiques) ou environnementaux[1].
[1] Institut du Cancer – Facteurs de risques - e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-du-testicule/Facteurs-de-risque
Symptômes
La découverte d’un cancer du testicule est généralement faite par le patient lui-même, qui remarque une masse dure dans un testicule. Mais une masse du testicule n’est pas toujours synonyme de cancer. Il arrive parfois que la découverte d'un cancer se fasse de manière fortuite, lors d'un examen d'échographie réalisé pour un trouble de la fertilité ou un traumatisme du testicule.
D'autres signes peuvent se manifester :
- sensation de lourdeur dans les testicules ;
- gêne ou une douleur qui persistent dans le temps ;
- le testicule dans son ensemble peut gonfler et augmenter de volume, parfois de façon soudaine.
Diagnostic
Le diagnostic repose sur la palpation, qui confirme la présence d’une masse anormale. Celle-ci est alors analysée par échographie, voire par IRM.
L'échographie aide à préciser les caractéristiques des testicules et des masses présentes (leur nombre, leur taille, etc.). Le médecin recherche également les signes qui font suspecter un cancer : une masse qui apparaît sombre à l'image ou qui est alimentée par des vaisseaux sanguins. Selon les résultats de cet examen, une prise de sang est effectuée pour mesurer les marqueurs du cancer du testicule.
Les marqueurs sont des substances présentes dans le sang ; leur concentration permet de donner des indications sur l'évolution de la maladie. Ils sont systématiquement mesurés au moment du diagnostic et sont utilisés pour évaluer le pronostic ; leur évolution est observée tout au long des traitements et dans le suivi après le cancer.
En revanche, la ponction d’une masse suspecte est contre indiquée. Des examens biologiques sont également pratiqués de même qu’un bilan d’extension, à la recherche d’éventuelles métastases[1].
La guérison est assurée dans plus de 90 % des cas. Une prothèse peut être placée dans le scrotum pour remplacer le testicule ôté par le chirurgien. Après le traitement, la vie reprend son cours, avec une activité sexuelle inchangée. En revanche, il est conseillé au patient de faire une préservation de sperme dans un CECOS (Centre d'étude et de conservation des œufs et du sperme humains).
[1] Institut du Cancer – Le diagnostic - e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-du-testicule/Diagnostic
Traitements
Le traitement dépend du type de cancer.
La chirurgie
Une opération chirurgicale est réalisée de manière systématique, y compris en cas de métastase. L'intervention consiste à retirer le testicule sur lequel la tumeur s'est développée ; on parle d'orchidectomie.
L'orchidectomie permet d'enlever la tumeur et de confirmer le diagnostic ; elle n'a généralement pas de conséquence sur la vie sexuelle et la fertilité. Dans des cas très rares, seule une partie du testicule peut être retirée ; il s'agit d'une orchidectomie partielle.
Le cancer du testicule comporte un risque d’extension aux ganglions lymphatiques situés autour de la veine cave ou de l’aorte (rétropéritoine). Un curage rétropéritonéal d’évaluation peut être proposé pour connaître le degré d’atteinte ganglionnaire et déterminer la suite de la prise en charge.
L’intervention consiste à enlever les ganglions situés dans l’aire de drainage du testicule pathologique. Le risque de troubles d’éjaculation est ainsi limité mais pas nul. Elle peut être pratiquée par chirurgie classique incisionnelle ou par laparoscopie, robot assistée ou non.
La radiothérapie
Elle peut être programmée dans les semaines qui suivent l'ablation du testicule, après la cicatrisation. Elle est indiquée pour les tumeurs germinales séminomateuses (TGS) localisées et certaines formes avancées (stade II).
La chimiothérapie
Elle est indiquée pour les cancers de forme séminomateuse et non séminomateuse.
- Pour les tumeurs germinales non séminomateuses (TGNS) : indiquée pour les formes localisées (stade I) ; elle est toujours proposée pour les formes avancées ou métastatiques (stades II et III).
- Pour les tumeurs germinales séminomateuses (TGS) : indiquée pour les formes localisées (stade I). Elle est également souvent utilisée pour les formes avancées et toujours proposée lorsque des métastases sont détectées (stades II et III)[1].
[1] Institut du Cancer – Traitements - e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-du-testicule/Traitements-des-cancers-du-testicule
Fertilité et sexualité
Les traitements peuvent avoir des effets sur la fertilité. Une conservation de sperme est ainsi systématiquement proposée avant d'enlever le testicule atteint. Le recueil du sperme est fait auprès d'un établissement public dédié, le CECOS (Centre d'étude et de conservation des œufs et du sperme humains).
Concernant la sexualité, le fait de n'avoir qu'un seul testicule n'a aucune incidence sur les capacités sexuelles. Le curage ganglionnaire, peut avoir des conséquences sur l'éjaculation.
Néanmoins, des questionnements et des difficultés peuvent survenir, des équipes spécialisées habituées à ces problématiques se tiennent à disposition des patients.
Suivi
Le suivi a plusieurs objectifs. Il consiste à :
- vérifier l'évolution de la maladie ;
- détecter une éventuelle récidive du cancer (rares mais à détecter le plus tôt possible), en particulier sur le testicule restant ;
- veiller à préserver la qualité de vie (affective et sociale) ;
- surveiller les effets indésirables liés au traitement ;
- en particulier, l’impact éventuel sur la fertilité[1].
Les traitements peuvent en effet avoir des effets sur la fertilité. Ils ne sont pas systématiques, ni nécessairement définitifs mais ils imposent de prendre des précautions pour préserver la possibilité d'une paternité après le cancer. Une conservation de sperme est ainsi systématiquement proposée avant d'enlever le testicule atteint (sauf exception comme les situations qui nécessitent un traitement contre le cancer en urgence)[2].
[1] Institut du Cancer – Suivi - e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-du-testicule/Suivi
[2] Institut du Cancer – Fertilité - e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-du-testicule/Fertilite-et-sexualite


