Cancer colorectal
Le cancer colorectal figure parmi les plus répandus en France et touche autant les hommes que les femmes.
Ce cancer est une maladie des cellules qui tapissent l'intérieur du côlon ou du rectum. Il se développe à partir d'une cellule initialement normale qui se transforme et se multiplie de façon anarchique, à la suite d'une mutation. Il met du temps à se développer et peut être efficacement pris en charge grâce à un dépistage précoce.
En savoir plus sur le cancer colorectal
Chiffres clés[1]
Le cancer colorectal figure parmi les plus répandus en France et touche autant les hommes que les femmes.
En 2023 :
- 47 582 nouveaux cas estimés (26 212 hommes, 21 370 femmes) ;
- âge médian au diagnostic : 71 ans chez l'homme, 72 ans chez la femme ;
- en 2017, la prévalence du cancer colorectal est estimé à 418 491 personnes vivant avec le cancer colorectal ;
- le cancer colorectal est le 3ème cancer le plus fréquent chez l'homme (après la prostate et le poumon) ; chez la femme, ce cancer est le deuxième plus fréquent après le cancer du sein ;
- ce cancer constitue la seconde cause de mortalité par cancer chez les hommes et troisième chez les femme, en France : 17 000 décès par cancer colorectal en 2018 (9 000 hommes, 8 000 femmes) ;
- âge médian au moment du décès : 77 ans chez l'homme et 81 ans chez la femme (chiffres 2015) ;
- diminution du taux de mortalité : -2,3 % par an en moyenne chez l'homme et -1.8 % par an en moyenne chez la femme entre 2011 et 2021 ;
- survie nette standardisée sur l'âge à 5 ans : 63 % (62 % chez l'homme, 65 % chez la femme) en 2023. Elle dépend en grande partie du stade auquel le diagnostic est réalisé : la survie à 5 ans est moins bonne à un stade avancé (13 % si détecté au stade métastatique) comparée à un diagnostic précoce (90 % si détecté au stade I) ;
- environ 112 000 personnes sont hospitalisées par an pour subir un traitement du cancer colorectal dans notre pays, c’est la première cause d’hospitalisation pour cancer.
Le nombre de cas de cancer colorectal par an reste stable depuis plusieurs années, mais on observe une baisse progressive de la mortalité, notamment grâce aux progrès des traitements et au développement des campagnes de dépistage (dépisté à temps, il peut être guéri dans 9 cas sur 10). Néanmoins il constitue l’un des cancers évitables pour lequel le dépistage pourrait permettre de faire disparaitre ce cancer car on peut dépister les lésions avant leur cancérisation. C’est là l’un des grands enjeux du dépistage dès 50 ans.
En fonction des principaux facteurs de risque, les 3 niveaux de risque de développer un cancer colorectal sont :
- risque moyen (80 % des cas) : âge > 50 ans et asymptomatique (population concernée par le programme de dépistage organisé) ;
- risque élevé (15 à 20 % des cas) : antécédent personnel ou familial d’adénome ou de cancer colorectal, maladie inflammatoire chronique intestinale ;
- risque très élevé (1 à 5 % des cas) : prédisposition héréditaire au cancer colorectal.
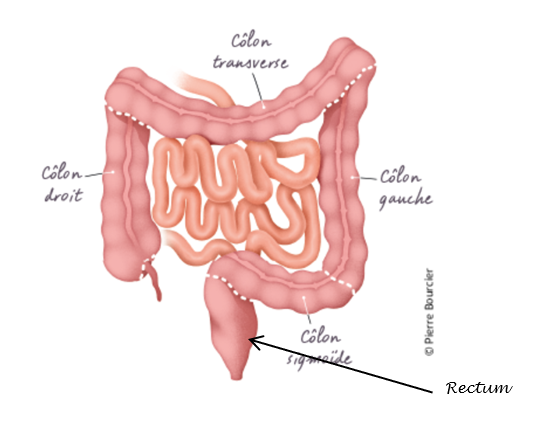
Le côlon
Le côlon, appelé aussi gros intestin, fait partie du tube digestif. Il est situé dans l’abdomen, entre l’intestin grêle et le rectum. Il mesure environ 1,5 mètre de long. Il est composé de 4 segments différents :
Et de 4 couches différentes (de l’intérieur vers l’extérieur) :
- la muqueuse, qui tapisse l’intérieur du côlon ;
- la sous-muqueuse ;
- la musculeuse (deux couches de fibres musculaires) ;
- la séreuse (couche externe), qui constitue une partie du péritoine (la membrane qui recouvre les organes abdominaux).
Le cancer peut se développer dans n’importe quel segment du côlon[1].
Lorsqu’un cancer apparaît, les cellules cancéreuses sont d’abord peu nombreuses et limitées à la première couche de la paroi du côlon, la muqueuse. On parle de cancer in situ.
Avec le temps et si aucun traitement n’est effectué, la tumeur s’étend plus profondément à l’intérieur de la paroi, à travers les autres couches. On parle alors de cancer invasif.
Des cellules cancéreuses peuvent également se détacher de la tumeur et emprunter les vaisseaux lymphatiques ou sanguins pour envahir d’autres parties du corps :
- les ganglions lymphatiques proches du côlon ;
- le foie, les poumons, le péritoine, le cerveau ou les os. Les nouvelles tumeurs qui se forment alors s’appellent des métastases.
Au moment du diagnostic, les médecins étudient précisément l’étendue du cancer afin de vous proposer le ou les traitements les mieux adaptés.
[1] Institut National du Cancer – Le colon - e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-du-colon/Le-colon
Types de cancer colorectal
Les tumeurs colorectales se développent généralement à partir de la muqueuse tapissant les parois du côlon et du rectum. Leur dénomination dépend de leur position :
- à plus de 15 cm de l'entrée du rectum = cancer du côlon ;
- à moins de 15 cm de l'entrée du rectum = cancer du rectum.
Les cancers colorectaux prennent naissance au niveau de la muqueuse qui tapisse l’intérieur du côlon ou du rectum. Il s’agit dans la majorité des cas d’un adénocarcinome issu de la transformation maligne d’un polype intestinal (dans 80 %).
Les polypes (adénomes surtout) qui se développent sur plusieurs années, s’ils sont généralement bénins, certains peuvent devenir cancéreux et mettent 8 à 10 ans en moyenne pour dégénérer en cancer. Ainsi entre le temps de leur croissance et celui de leur potentielle cancérisation, il y a un temps où ils peuvent être détectés par de micro-saignements identifiables au test immunologique ou lors d’une surveillance par coloscopie.
Ils peuvent alors être dépistés et retirés au cours d’une coloscopie grâce à des instruments et des méthodes modernes. De nombreuses études ont démontré depuis de très nombreuses années que l’exérèse des polypes réduisait le risque de survenue du cancer de 70 à 90 % 5 ans après une coloscopie. Chez les personnes ayant des antécédents de polypes ou de cancers colorectal, elles justifient la réalisation régulière d’une coloscopie pour permettre d’éviter dans la quasi-totalité des cas un cancer colorectal[1].
Les cancers colorectaux concernent pour 2/3 d’entre eux le côlon, pour 1/3 le rectum. Dans leur grande majorité (70 %), les tumeurs du côlon se développent sur le sigmoïde.
Il met plusieurs années à se former. Il part habituellement de polypes ; s’ils sont généralement bénins, certains peuvent devenir cancéreux au cours d'un long processus de 9-10 ans[1].
Pour définir l'étendue du cancer, différents examens permettent de constater :
- la taille de la tumeur ;
- l'atteinte ou non des ganglions lymphatiques par des cellules cancéreuses ;
- l'atteinte ou non des structures voisines ;
- la présence ou non de métastases à distance.
[1] Société Française d'Endoscopie Digestive : sfed.org/espace-patient/cancer-colo-rectal
Facteurs de risque
Les causes exactes du développement d'un cancer colorectal sont mal connues et continuent de faire l’objet de recherches. Toutefois, de nombreux facteurs de risque sont bien identifiés. S’il n’est pas possible d’écarter tous les risques, certains étant non modifiables comme l’âge et comme les prédispositions familiales ou la génétique mais on peut largement diminuer la probabilité de développer la maladie. Une activité physique suffisante, un poids corporel sain, une alimentation équilibrée avec beaucoup de fibres alimentaires, peu d’alcool et pas de tabac sont les meilleurs alliés pour réduire les risques.
L'âge
95 % des cancers colorectaux se déclarent après 50 ans et 46 % après 74 ans. L'âge moyen au diagnostic de ce cancer est d'environ 70 ans[1].
La prédisposition génétique
Ces cancers héréditaires représentent moins de 5 % de l'ensemble des cancers colorectaux et surviennent avant 40 ans. Le facteur génétique est impliqué dans deux formes de cancers colorectaux : la polyadénomatose recto-colique familiale (mutation d'un gène nommé APC) et le syndrome de Lynch (anomalies sur des gènes codants pour les protéines de réparation de l'ADN).
- La polypose adénomateuse familiale représente moins de 1 % des cancers colorectaux. Elle atteint des sujets jeunes. Elle est caractérisée par une multitude de polypes intestinaux. On recommande une consultation d’oncogénétique avec recherche d’une anomalie génétique (mutation constitutionnelle délétère sur le bras long du chromosome 5, mutations notamment des gènes APC et MYH). Le risque de survenue de cancer colorectal est quasi certain et la surveillance de l’évolution des polypes impossible du fait de leur nombre et multiplication ; aussi on procèdera à une coloscopie courte annuelle dès l’âge de 14 ans. Si le diagnostic de polypose est confirmé, il faut discuter de la date de la coloproctectomie totale (ablation complète de côlon et du rectum) dès la fin de la puberté (vers 17 ans).
- Le syndrome de Lynch (HNPCC) contribue pour 1 à 5% des cancers colorectaux. Ce sont des cancers héréditaires d’emblée sans polypose préalable, survenant souvent avant 40 ans et localisés préférentiellement dans le côlon droit. Un diagnostic génétique est maintenant possible dans ces familles. La surveillance préconisée, si une mutation génétique est identifiée (causé par mutations, essentiellement des gènes MLH1, MSH2, MSH6 et PMS2), est une coloscopie totale tous les 2 ans dès l’âge de 20-25 ans (ou 5 ans avant l’âge du cancer le plus précoce de la famille, si celui-ci est apparu avant l’âge de 25 ans). Chez les femmes, en raison du risque de cancer de l’utérus associé à cette pathologie, un examen gynécologique annuel après l’âge de 30 ans est conseillé, complété par une échographie endovaginale et un frottis endo-utérin.
Si les examens révèlent une anomalie génétique héréditaire, un test de dépistage pourra être proposé aux parents au premier degré (frères, sœurs, parents ou enfants majeurs). Ce test permettra de déterminer si ceux-ci sont également porteurs de la mutation. En présence d'une mutation génétique, une surveillance avec coloscopies itératives est mise en place[1]. Pour ces deux affections, les personnes ayant bénéficié d’un test génétique et non porteuses de la mutation familiale doivent être suivies comme la population générale.
Pour en savoir plus, vous pouvez consulter notre dossier dédié à l'oncogénétique.
Les antécédents personnels ou familiaux
Le risque est multiplié par trois si la personne a des antécédents familiaux au premier degré (père, mère, frère, sœur). Cette prédisposition n'est pas forcément d'origine héréditaire. Elle peut être le fait de l'exposition à une même substance cancérigène, d'habitudes alimentaires ou de styles de vie communs.
Le fait d'avoir déjà eu un cancer colorectal accroît le risque de nouveau cancer. Le diagnostic de tumeur bénigne, de type polype du côlon ou du rectum, augmente le risque de cancer colorectal[1].
Le risque qu’un adénome ou polype se transforme en cancer de plusieurs facteurs :
- le type d’adénome ;
- sa taille : le risque de cancer augmente avec sa taille ;
- le nombre d’adénomes : plus il est élevé, plus la probabilité que l’un d’entre eux se transforme en cancer augmente.
Le risque de développer un cancer du côlon est augmenté chez les personnes atteintes de maladies inflammatoires chroniques de l’intestin (comme la maladie de Crohn et la rectocolite hémorragique)[2].
Les habitudes de vie
Le mode de vie influe également sur le risque de cancer colorectal[2] qui est majoré en cas de :
- surpoids / obésité ;
- alimentation riche en graisses animales ;
- alimentation pauvre en fibres ;
- consommation d'alcool : en 2015, 21 % des cancers colorectaux (hors cancers de l’anus) chez les plus de 30 ans sont directement liés à la consommation d’alcool[3] ;
- tabagisme ;
- inactivité physique / sédentarité ;
- consommation importante de viande rouge ;
- consommation de charcuterie riche en nitrates ou nitrites : selon le rapport de l’ANSES publié en juillet 2022, 4 000 cancers du côlon seraient dû à la consommation de charcuterie avec des nitrites[4] ;
- diabète de type 2 ;
- manque d'exposition au soleil.
[1] Ameli - Les cancers du côlon et du rectum et leurs facteurs de risque - ameli.fr/hauts-de-seine/assure/sante/themes/cancer-colorectal/comprendre-cancer-colorectal
[2] Institut National du Cancer – Cancer du colon : les points clés - e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-du-colon/Les-points-cles
[3] santepubliquefrance.fr/les-actualites/2018/consommation-d-alcool-et-perception-des-risques-de-cancers-dus-a-l-alcool-donnees-du-barometre-cancer-2015
[4] anses.fr/fr/content/r%C3%A9duire-l%E2%80%99exposition-aux-nitrites-et-aux-nitrates-dans-lalimentation
Le cancer colorectal évolue souvent, dans un premier temps, sans symptômes ni signes perceptibles. De ce fait, il est parfois diagnostiqué tardivement et nécessite alors des traitements lourds.
Le cancer colorectal est un cancer évitable grâce au dépistage de tous entre 50 et 74 ans, tous les deux ans, et au suivi régulier des personnes présentant des risques personnels ou familiaux. Détectées à temps, les lésions précancéreuses sont retirées avant qu’elles ne se transforment en cancer.
Ainsi, tous les hommes et femmes âgés de 50 à 74 ans, sont invités tous les 2 ans par courrier au programme national de dépistage du cancer colorectal. Le test et proposé à toutes les personnes ne présentant ni symptômes, ni antécédents personnels ou familiaux de polype, de cancer ou de maladie touchant le côlon ou le rectum, ni facteurs de risque particuliers, à réaliser un test immunologique. Ce test rapide et efficace, est à faire chez soi.
Pour se procurer le test
Vous pouvez commander le test sur le site monkit.depistage-colorectal.fr après vous être identifié via France Connect ou retirer le test auprès de votre médecin ou pharmacien.
Le test vous sera remis sur présentation de votre lettre d’invitation par votre médecin à l’occasion de la consultation ou par votre pharmacien.
Quel que soit votre choix, avant la remise du test, des questions vous seront posées sur vos antécédents personnels et familiaux afin de déterminer si ce test vous concerne.
Comment réaliser le test ?
Un mode d’emploi[2] est disponible en vidéo.
Ce test est indolore et remboursé intégralement par l’Assurance maladie[1].
- les personnes qui ont des antécédents personnels et/ou familiaux doivent être suivies régulièrement par leur médecin traitant ;
- en cas de symptômes intestinaux anormaux, entre deux tests de dépistage, consultez sans délai votre médecin.
Si votre test immunologique présente des traces de saignements, une coloscopie vous sera prescrite. En effet, certains polypes ou cancers provoquent des saignements souvent minimes et donc, difficiles voire impossibles à détecter à l'œil nu.
Lorsqu'un cancer colorectal est détecté à un stade précoce, c'est-à-dire qu'il est relativement petit et ne s'est pas propagé loin de son point d'origine, la survie à 5 ans dépasse 90 % et les traitements utilisés sont moins lourds, permettant une meilleure qualité de vie.
Le Côlon Tour : plus de 60 départements mobilisés
La Ligue contre le cancer organise chaque année un tour de France pour sensibiliser le public au dépistage du cancer colorectal.
L'objectif : voyager à l'intérieur d'un côlon et comprendre comment évoluent les différentes lésions. Au travers de ce cheminement et des informations pédagogiques délivrées, les visiteurs comprendront l'intérêt du dépistage et de la coloscopie.
Découvrez toutes les villes participant à l'édition 2025 !
[1] Institut National du Cancer - Dépistage du cancer colorectal - e-cancer.fr/Comprendre-prevenir-depister/Se-faire-depister/Depistage-du-cancer-colorectal
[2] Mode d'emploi du kit de dépistage du cancer colorectal
Bande dessinée en "Facile à lire et à comprendre" (FALC) sur le dépistage du cancer colorectal
Les symptômes
Il n'existe pas de symptômes caractéristiques du cancer colorectal. En revanche, un certain nombre de signes doivent inciter à consulter :
Des troubles du transit intestinal :
- une constipation d'apparition récente ou qui s’aggrave ;
- une diarrhée qui ne passe pas ;
- des nausées et vomissements ;
- un besoin pressant d'aller à la selle ;
- une sensation d'évacuation incomplète du rectum et l'impression que le rectum est plein ;
- des selles plus étroites que d'habitude ;
- des efforts d'expulsion des selles douloureux et inefficaces.
Du sang dans les selles :
- présence de sang rouge (rectorragie) ou foncé ;
- selles anormalement noires car mêlées à du sang digéré.
Des douleurs abdominales ou rectales.
Des symptômes généraux :
- perte de poids inexpliquée ;
- découverte d'une anémie au cours d'un bilan sanguin pour un autre motif, en raison des saignements digestifs prolongés et souvent invisibles ;
- grande fatigue (asthénie) ;
- pesanteur ou masse abdominale ;
- fièvre qui dure, etc.
Au maximum si ces signes ont été négligés : des signes d’occlusion intestinale qui signent l’arrêt du transit intestinal avec l’absence de selles, l’absence de gaz et au maximum l’absence de bruits intestinaux. L’occlusion est la survenue d’un obstacle empêchant le passage des matières et entrainant retenue avec distension douloureuse de l’abdomen et remontée des éléments absorbés donc nausées et vomissements et au maximum un risque de perforation et d’hémorragie. L’occlusion est une urgence vitale.
À noter : ces symptômes généraux étant fréquents dans nombre de maladies bénignes, le calme et la circonspection restent de mise. Seule une consultation médicale et des examens spécialisés permettront d’affirmer le diagnostic[1].
[1] Ameli - Le cancer du côlon et du rectum : symptômes et diagnostic - ameli.fr/hauts-de-seine/assure/sante/themes/cancer-colorectal/depistage-symptomes-diagnostic
Diagnostic du cancer colorectal
Le diagnostic du cancer colorectal se réalise en deux étapes :
- repérer la lésion (bilan diagnostique) ;
- préciser ses caractères locaux, régionaux ou à distance (bilan d'extension).
Bilan diagnostique du cancer du côlon : la coloscopie
Le bilan diagnostique s'articule autour :
- d'un examen clinique ;
- faire un bilan de votre état général ;
- s’informer sur vos antécédents médicaux personnels et familiaux, et vos traitements en cours ;
- recenser vos facteurs de risque (dont le tabac, l’alcool, le surpoids) ;
- d'une exploration du côlon et du rectum, par coloscopie qui confirme la présence d’un cancer, de le localiser et de définir de quel type de cancer il s’agit.
La coloscopie[1] permet de visualiser les parois internes du côlon. Réalisée sous anesthésie générale légère, et après une préparation soigneuse du côlon par un régime sans résidu et laxatifs, elle consiste à introduire dans le côlon un tube souple muni d'une caméra vidéo et d'une pince à prélèvements. En cas de découverte de lésion, cette technique permet d’en estimer la dangerosité et de réaliser un prélèvement pour analyse, voire une ablation totale.
À savoir : un toucher rectal permet également de repérer une tumeur si elle est située à moins de 8 cm de l'anus.
Une biopsie est systématique pour analyser les échantillons de tissus qui semblent anormaux et déterminer s’ils sont de nature cancéreuse ou non, lors de l’examen anatomopathologique.
À partir du prélèvement, il est possible d’étudier les caractéristiques des cellules de la tumeur (histologie), des altérations moléculaires si besoin (immunohistochimie).
La recherche de mutations de gêne permet d’orienter la prescription de certaines thérapies ciblées. Une altération moléculaire de la tumeur est une anomalie survenue au niveau d’un gène : par exemple, la mutation des gènes RAS concerne près de la moitié des personnes atteintes d’un cancer colorectal. Le test moléculaire MSI permet éventuellement d’adapter le traitement anticancéreux et de dépister les prédispositions génétiques au cancer colorectal[2].
Bilan d’extension du cancer colorectal
Le bilan d'extension sert à évaluer la propagation du cancer aux organes proches et/ou lointains, afin de déterminer les possibilités chirurgicales et les traitements médicaux les plus adaptés. Les principaux examens réalisés sont :
- le bilan biologique qui permet de mesurer le taux de concentration d’un marqueur tumoral appelé ACE, l’antigène carcinoembryonnaire : une protéine sécrétée par certaines tumeurs, dont les tumeurs du côlon ;
- l'IRM ou le scanner pelvien, afin de déterminer le stade du cancer et repérer la présence ou non d’une anomalie dans les organes voisins ;
- le scanner thoracique, à la recherche de métastases dans les poumons ;
- l’échographie hépatique ou le scanner abdominal, à la recherche de métastases dans le foie.
Une échographie abdomino-pelvienne, une IRM du foie, voire un PET-scan ou une scintigraphie osseuse sont parfois prescrits en complément d'exploration.
Classification des tumeurs
L'extension de la maladie s'évalue en stades suivant la taille de la tumeur (de I à IV) ou en suivant la classification T.N.M. (taille et localisation de la tumeur – T1 à T4 ; ganglions atteints ou non – N0 à N3 ; présence ou non de métastases – M0 à M1).
[1] brochure pour en savoir plus sur la coloscopie de la Société Nationale Française de Gastro Entérologie (SNFGE) - Brochure Cooloscopie_SNFGE_2025
[2] Institut National du Cancer – Cancers du côlon : comment est établi le diagnostic ? - e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-du-colon/Le-diagnostic
Traitements
Chaque traitement du cancer colorectal est unique. Une réunion de concertation pluridisciplinaire (RCP) permet au corps médical d'établir un programme personnalisé de soins (PPS). Ce document résume les différentes étapes du traitement spécifiquement préconisé pour le patient, qui peut à tout moment demander toutes les précisions nécessaires.
Il dépend du patient :
- type de cancer ;
- stade d’évolution ;
- éléments biologiques ;
- âge de la personne malade ;
- état général, psychologique, statut socioprofessionnel, etc.
Les types de traitements
En fonction de chaque situation, différents types de traitement peuvent être envisagés, seuls ou le plus souvent en association.
La chirurgie
La chirurgie est le traitement de base du cancer colorectal. La recto/colectomie consiste à retirer le segment du rectum / côlon comprenant la tumeur avant de suturer les deux extrémités restantes. Il existe deux techniques :
- la laparotomie : ouverture de la cavité abdominale pour retirer la tumeur et les zones voisines contenant des ganglions lymphatiques ;
- la cœlioscopie : introduction d'instruments et d'une mini-caméra par de petits orifices et extraction de la tumeur par ces incisions.
Lorsque qu'elle est envisageable la cœlioscopie offre la même sécurité et améliore la qualité de vie des patients (moins de cicatrices et de complications post-opératoires).
La colostomie
Il est parfois nécessaire de prévoir une dérivation et créer un anus artificiel après l'opération. Cette colostomie est généralement provisoire et la continuité du transit est rétablie après la cicatrisation (6 à 12 semaines).
Dans certains cas (complication ou ablation du sphincter rectal), la colostomie peut être définitive. Le côlon est alors accolé à la peau de l'abdomen et relié à une poche qui recueille les selles.
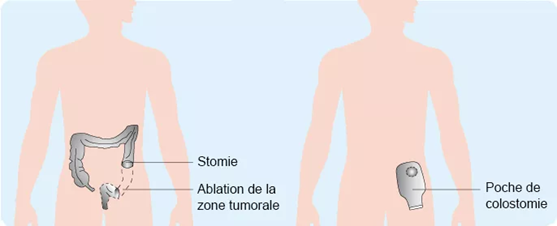
Après l'intervention, une surveillance est nécessaire pour rechercher d'éventuelles complications :
- fistule par défaut de cicatrisation de la suture entre les deux parties restantes du côlon ;
- saignement intra abdominal ;
- abcès de paroi ;
- infection urinaire ;
- pneumonie ;
- phlébite ;
- diarrhée, etc.[1].
La radiothérapie
La radiothérapie est un traitement localisé des cancers. Elle utilise des rayonnements ionisants pour détruire les cellules cancéreuses en les empêchant de se multiplier. Ces rayonnements (appelés aussi rayons ou radiations) sont produits, dans presque tous les cas, par un accélérateur de particules (radiothérapie externe).
Traitement local, la radiothérapie vise à compléter la chirurgie en réduisant la taille de la tumeur avant l'opération (radiothérapie néo-adjuvante) ou en détruisant d'éventuelles cellules cancéreuses encore présentes dans les tissus, après l'intervention.
La radiothérapie est utilisée pour traiter les tumeurs du bas et du moyen rectum.
La chimiothérapie
La chimiothérapie consiste à administrer un ou plusieurs médicaments toxiques pour les cellules cancéreuses. Ces médicaments vont se diffuser dans l'ensemble de l'organisme et cibler toutes les tumeurs présentes, qu'elles aient été repérées ou non au cours des examens préalables.
Les protocoles de chimiothérapie sont établis pour chaque type de situation. Les médecins obéissent à ces différents référentiels.
Les médicaments les plus utilisés pour le traitement du cancer du côlon-rectum sont :
- le 5-fluoro-uracile, appelé aussi 5-FU (voie injectable) et la capécitabine (comprimés à avaler), qui sont des fluoropyrimidines ;
- l’oxaliplatine, qui fait partie des sels de platine (voie injectable) ;
- l’irinotecan, qui est un inhibiteur de la topoisomérase I (voie injectable).
Selon les situations, une chimiothérapie peut être pratiquée après la chirurgie pour éviter le risque de propagation des cellules cancéreuses. Elle peut également être nécessaire au traitement de métastases.
La chimiothérapie est administrée, le plus souvent, par injection intraveineuse, mais aussi par voie orale (sous forme de comprimés). En cas d'administration par voie veineuse, la mise en place d’une chambre implantable est nécessaire. Il s’agit d’un petit boîtier placé sous la peau (généralement au niveau du thorax), relié à un cathéter (tuyau souple et fin glissé dans une veine). Ce dispositif reste en place en permanence, pendant toute la durée de la chimiothérapie, puis de la surveillance après traitement[1].
Les thérapies ciblées
Une nouvelle génération de biothérapies est en plein essor : les thérapies ciblées. Il s'agit de molécules, anticorps monoclonaux, s'attaquant plus spécifiquement aux cellules cancéreuses. Ces anticorps ont la capacité de repérer et de bloquer certains mécanismes spécifiques de croissance et multiplication des cellules cancéreuses. Non dirigés vers les cellules saines, ces médicaments entraînent souvent moins d’effets secondaires que les chimiothérapies classiques.
Les thérapies ciblées efficaces dans le cancer du côlon[2] sont nombreuses. Elles agissent :
- sur l'angiogenèse, en bloquant la croissance des vaisseaux sanguins nécessaires au développement de la tumeur, entraînant ainsi la mort de cette dernière (médicament antiangiogénique) ;
- sur les facteurs de croissance, en inhibant la division des cellules et donc le développement de la tumeur (médicaments anti EGFR). EGFR = Epithelium Growth Facto Receptor
En pratique, les thérapies ciblées sont utilisées en association avec de la chimiothérapie pour les cancers colorectaux avancés.
Le choix de l’un ou l’autre de ces médicaments, administrés en association avec la chimiothérapie conventionnelle, est essentiellement déterminé par les résultats de la recherche de mutation du gène RAS.
En effet, les anti-EGFR n’ont pas d’action sur les tumeurs présentant une mutation du gène RAS (environ 50 % des patients)[3].
À noter, l’arrêt du tabac et/ou de l’alcool est primordial pour limiter le risque de complications pendant et après les traitements, la mise en place d’une activité physique adaptée est également un facteur favorisant les résultats des traitements, le taux de survie, la diminution de la fatigabilité et du risque de récidive.
[1] Ameli - Le traitement du cancer colorectal - ameli.fr/hauts-de-seine/assure/sante/themes/cancer-colorectal/traitements-medicaux
[2] Cancer du côlon - cancer.fr/personnes-malades/les-cancers/colon
Cancer du rectum - cancer.fr/personnes-malades/les-cancers/rectum
[3] e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-du-rectum/Les-medicaments-anticancereux-Chimiotherapie-et-therapies-ciblees
Effets indésirables des traitements
Les traitements provoquent souvent des effets indésirables plus ou moins intenses. Ceux-ci varient considérablement d'un patient et d'un traitement à un autre et il n'existe pas de moyen de prédire "qui" tolérera mieux "quoi". En revanche, les professionnels de santé sont là pour expliquer tout ce qui peut se passer et comment y remédier au mieux.
Effets indésirables de la chirurgie
Les effets indésirables de la chirurgie sont rares. Le principal est la fistule anastomotique, un défaut de cicatrisation de la suture entre les deux parties restantes du côlon. Cette complication survient habituellement une semaine après l’opération et se manifeste par de la fièvre avec des douleurs abdominales et un arrêt du transit digestif.
Effets indésirables rares : les complications hémorragiques intra abdominales et les abcès de paroi. Des troubles de l'érection peuvent également se rencontrer, en particulier si l'opération a porté sur le rectum.
Après l’opération, des troubles du transit intestinal sont fréquents (diarrhée, constipation, augmentation du nombre de selles). Ces troubles sont variables selon les personnes et la portion du côlon qui a été enlevée, mais s'améliorent progressivement avec le temps et un régime alimentaire adapté.
Effets indésirables des chimiothérapies
Problème majeur, les effets indésirables des chimiothérapies sont liés à l'absence de sélectivité des produits employés. Le traitement détruit les cellules cancéreuses, mais aussi certaines cellules à croissance rapide : cheveux, ongles, paroi du tube digestif et cellules sanguines. Fatigue, moins bonne résistance aux infections, perte d'appétit, modification du goût, nausées et vomissements, diarrhées, sensation d'engourdissement ou de fourmillement, réactions allergiques, troubles cutanés, lésions buccales et chute des cheveux sont, par conséquent, les manifestations indésirables les plus fréquentes.
Effets indésirables des thérapies ciblées
Les effets indésirables les plus couramment observés sont la fatigue, des toxicités cutanées, cardiaques ou hématologiques, des nausées ou des vomissements et des diarrhées.
Effets indésirables de la radiothérapie
Les effets indésirables de la radiothérapie sont le plus souvent : irritation de la vessie (cystite), inflammation du rectum ou de l’anus, crises hémorroïdaires, troubles intestinaux (diarrhées, crampes, selles fréquentes, etc.), troubles cutanés, perte d'appétit, fatigue.
Suivi
Une fois la phase de traitement terminée, débute une période de suivi aussi longue - cinq ans minimum - qu'indispensable. Cette phase permet notamment de surveiller :
- l'état de santé général ;
- les effets secondaires à long terme ou tardifs ;
- tout signe de récidive ;
- l'absence de développement d’une nouvelle tumeur, différente de celle qui a été traitée (rectum, l’intestin grêle ou encore l’endomètre le plus fréquemment) ;
- la stomie le cas échéant.
Il est également important d’organiser les soins de support nécessaires pour rétablir et/ou préserver au mieux votre qualité de vie.
Activité physique et soutien nutritionnel
Les soins de support dans la prise en charge d’un cancer colorectal précoce doivent être similaires à ce qui est proposé aux autres populations, bien que le risque de nausées et de vomissements induits par la chimiothérapie soit plus élevé chez les patients traités pour un cancer d’apparition plus tardive, en particulier chez les femmes avec un faible indice de masse corporel (IMC).
D’autres interventions peuvent être envisagées pour améliorer l’état des patients, comme une activité physique personnalisées ou un programme de soutien nutritionnel pour maintenir et récupérer la masse musculaire, ainsi qu’un soutien psychosocial ou psychosexuel compte tenu de l’impact des traitements et de la maladie sur la santé sexuelle.
Organisation des parcours (has-sante.fr)
Brochure - Les soins de support
Dans ce cadre, des visites de contrôle sont programmées tous les 3 à 6 mois les deux premières années, puis annuellement les trois années suivantes.
Les principaux examens réalisés sont :
- un entretien médical pour évaluer l'état général de santé ;
- des analyses sanguines à la recherche de marqueurs tumoraux, pendant les 5 premières années suivant le traitement ;
- une échographie ou un scanner abdominal de contrôle pour surveiller d’éventuelles métastases hépatiques.
Une coloscopie est également réalisée un an après la fin du traitement et renouvelée à intervalles réguliers.
Après ces 5 premières années de suivi sans récidive, ni apparition d’une nouvelle tumeur primitive, la fréquence des examens de suivi est décidée au cas par cas par l’équipe qui vous accompagne.
Le médecin vous indique également les symptômes qui doivent vous conduire à consulter en dehors des rendez-vous programmés, tels que :
- fatigue ;
- présence de sang dans les selles ;
- modifications du transit ;
- douleurs abdominales ou pelviennes ;
- perte inexpliquée de poids ou d’appétit ;
- gonflement du ventre, etc.[1].
La récidive
Le risque de récidive est très variable, mais étroitement lié au stade d'évolution du cancer au moment de son diagnostic. La récidive, si elle apparaît, se produit généralement dans les cinq années suivant le traitement. Le suivi médical permet de la prendre en charge rapidement et de proposer un nouveau programme personnalisé de soin.
Malgré l’amélioration des traitements, près de la moitié des cancers colorectaux récidivent après une chirurgie curative. Les sites de récidive les plus fréquents sont par ordre décroissant le foie, les poumons, le péritoine et les récidives locales (rectum).
La récidive peut être identifiée cliniquement, radiologiquement ou biologiquement en cas d’élévation du taux d’ACE (Antigène Carcino-Embryonnaire). L’ACE est une substance sécrétée par les cellules d’une tumeur cancéreuse, détectée sur l’analyse de sang. Le dosage de ce marqueur tumoral donne des indications sur l’évolution de la maladie. La sensibilité de l’imagerie conventionnelle (échographie, scanner et IRM) à détecter une récidive d’un cancer colorectal n’est pas garantie mais le PETscan (TEP- tomographie par émission de positrons) pourrait avoir un intérêt dans la surveillance des patients opérés d’un cancer colorectal à haut risque de récidive[2].
Vivre avec une colostomie
Les systèmes de colostomie récents et des consultations de stomathérapie permettent au patient de gérer sa colostomie et mener une vie la plus "normale" possible. Aucune activité n'est proscrite, même les plus sportives. Seuls sont déconseillés les aliments susceptibles de fermenter et les boissons gazeuses.
Il peut être de bon conseil d’échanger avec les personnes dans la même situation : Union d’Associations Françaises de Stomisés.
[1] Institut National du Cancer – Cancers colorectaux : quel suivi après les traitements ? - e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-du-colon/Le-suivi
[2] APHP - PET-scan et récidive de cancer colorectal - chirurgie-digestive-sat.aphp.fr/publications-du-service/journees-de-chirurgie-digestive-de-saint-antoine/38emes-journees-de-chirurgie/pet-scan-recidive-de-cancer-colorectal
La recherche
Pour le cancer colorectal comme pour les autres cancers, la recherche s'intéresse non seulement à mieux soigner, mais également à mieux comprendre et détecter. Des progrès majeurs ont été réalisés ces dernières années tant au niveau du dépistage que des traitements, mais de nombreuses voies prometteuses sont encore en phase d'exploration.
Connaître l'ennemi
La génétique et ses avancées permettent de découvrir chaque année de nouveaux gènes et de nouvelles protéines impliqués dans le cancer du côlon et d’identifier des facteurs de pronostic, de sensibilité ou de résistance aux traitements, de façon à mieux traiter - voire prévenir - la maladie.
Diagnostiquer le cancer du côlon vite et bien
Dans tous les cancers, un diagnostic et une prise en charge précoces sont synonymes de meilleure chance de survie et de traitements moins lourds. Un pan entier de la recherche s'intéresse au dépistage, avec le développement d'un test de détection immunologique beaucoup plus sensible. La détection des polypes précancéreux devient ainsi de plus en plus aisée, assurant une meilleure prévention de l'apparition des cancers colorectaux.
Adapter et optimiser le traitement
La chirurgie mini-invasive et les progrès technologiques de l’imagerie, permettent aux chirurgiens de retirer la totalité des lésions tout en limitant le retrait des tissus sains environnants. Ces progrès sont essentiels pour limiter les conséquences de la chirurgie et préserver la qualité de vie des patients.
L’immunothérapie est actuellement évaluée, à partir d’essais cliniques, dans la prise en charge du cancer colo-rectal avec des résultats prometteurs en particulier l’efficacité des inhibiteurs de point de contrôle immunitaire (ICIs) en néo-adjuvant (avant la chirurgie) pour les patients avec un certain type de cancer colorectal.
Nouvelles thérapies ciblées
Une mutation du gène KRAS, présente dans près de la moitié des cancers digestifs, suscitait également depuis longtemps l’intérêt des scientifiques. Le variant KRAS G12C qui bénéficie depuis 2021 d’une thérapie ciblée dans le cancer du poumon, est également impliqué dans 3 % des cancers colorectaux et assombrit le pronostic. Deux molécules sont actuellement testées chez des patients présentant cette mutation, atteints de cancer colorectal métastatique et en échec thérapeutique, avec des effets encourageants.
Le séquençage nouvelle génération se développe pour la prise en charge de certains cancers et est déjà recommandé par les experts européens. Il pourrait s’associer à la récente mise au point d’organoïdes, des mini-répliques en 3D des tumeurs de chaque patient, reproduites à partir de prélèvement. Les développements en cours pourraient permettre aux médecins de proposer une solution plus personnalisée aux malades dont le cancer n’a pas répondu aux thérapies actuellement disponibles.
Les essais cliniques
Les essais cliniques sont un moyen concret d'accéder aux avancées de la recherche. La liste des essais thérapeutiques est mise à jour régulièrement sur le site de l'Institut national du cancer (INCa) et tout patient peut demander à en intégrer un, sous réserve d'éligibilité.
Les essais cliniques sont proposés aux personnes ayant déjà étaient traitées par les méthodes plus traditionnelles.
Votre hôpital ne propose pas d'essai clinique pour le cancer du côlon ? Votre équipe soignante peut vous adresser à un autre établissement afin d'intégrer un protocole spécifique, tout en continuant à vous suivre.
Le projet portant sur la génomique du cancer du côlon, débuté au sein de l'unité de génomique fonctionnelle de l'institut Gustave Roussy (IGR), se poursuit en collaboration avec la Ligue nationale contre le cancer.
De nombreux échantillons ont été analysés à partir d'une banque de plus de 400 prélèvements tumoraux congelés au cours des 10 dernières années. Le but de ce projet est d'identifier des marqueurs moléculaires permettant de prédire la rechute des cancers du côlon de stades II et III après chirurgie, et ainsi de mieux identifier les patients à qui il faut proposer une chimiothérapie complémentaire. Ce projet initié par le Dr Valérie Boige (IGR) a permis de réunir un grand nombre de tumeurs dans le cadre d'un consortium associant l'IGR, l'hôpital européen Georges Pompidou, le registre des cancers de la Côte-d'Or, et le centre Antoine Lacassagne à Nice. La valeur pronostique de plusieurs marqueurs identifiés grâce à cette analyse est en cours d'évaluation.
La Ligue contre le cancer met en place de nombreux services et aides pour vous accompagner face au cancer.
Témoignage
Après une coloscopie effectuée en août 2001 dans une clinique privée d'Aix-en-Provence, le médecin gastro-entérologue me dit : « Vous avez un gros polype ancien dégénéré qui nécessite une opération. » En utilisant cette périphrase plutôt que de me donner quelques explications pour me préparer à recevoir un diagnostic redoutable, le praticien m'a laissé comprendre et réaliser dans le même instant que j'avais un cancer du côlon.
Sidéré par cette nouvelle et sentant qu'aucune communication utile avec ce médecin n'était possible sur la thérapie à venir ; je me suis empressé de quitter la clinique en reprenant le volant sans attendre le délai prescrit après l'intervention. J'ai regagné avec mon épouse mon domicile où je venais d'emménager depuis trois semaines. Sans point de repère dans cette nouvelle résidence ni dans ma prochaine activité (j'étais en vacances), je regrettais d'avoir quitté mon précédent domicile (à 300 km) car la maladie anéantissait les projets décidés avec mon épouse dans notre nouvelle résidence.
Je ne pensais pas pouvoir être atteint par un cancer car j'avais une bonne hygiène de vie, une nourriture très équilibrée, aucun facteur apparent de risque. Le temps d'accablement a été très court. Mon épouse m'a soutenu très efficacement. Je n'avais pas de douleur physique. J'ai commencé ma nouvelle activité professionnelle en attendant l'intervention chirurgicale programmée à l'institut Paoli Calmettes à Marseille pour réaliser la colectomie de l'adénocarcinome, trois semaines après le diagnostic, grâce à l'intervention de ma sœur médecin.
Face à cette maladie, il est difficile de savoir à l'avance comment on peut réagir. Il se trouve qu'après quelques jours d'incompréhension et de découragement j'ai vécu les épisodes de cette maladie avec une certaine sérénité. Je suis allé à l'opération avec une totale confiance. J'ai repris mon activité professionnelle six semaines après l'opération et lors des cures de chimiothérapie effectuées en ambulatoire pendant 46 heures j'oubliais souvent que je portais l'appareil qui diffusait le médicament dans mon organisme. Parfois, quand on me demandait de mes nouvelles d'une façon appuyée, je me rappelais soudain que j'étais en traitement. Je crois que cette sorte de détachement est dû au fait, qu'après le traumatisme de l'annonce, j'ai accepté l'idée que je pouvais mourir de cette maladie et surtout que j'étais prêt pour cette fin, ce qui fait que je n'ai jamais eu d'angoisse. Et puis pour moi la maladie était associée à des douleurs physiques. Or mon cancer, cette maladie sournoise et souterraine, ne m'a jamais fait souffrir, ni les effets secondaires de la chimiothérapie qui étaient supportables. Ainsi cette maladie dépourvue de souffrances physiques et morales, avait pour moi, dans la vie quotidienne, un caractère un peu irréel.
Le soutien de mon épouse, de mes enfants, de ma famille, de mes amis, ma foi en Dieu ont aussi contribué à mon sentiment de paix intérieure. En outre, après mon opération, mon oncologue m'a proposé d'être membre du Comité de patients de l'institut Paoli Calmettes qui venait d'être créé en 2002 et qui a pour objectif notamment l'amélioration de l'accueil, de l'écoute et de la prise en charge des patients. Il est consulté sur tous les projets concernant les patients. Je me suis investi dans cette structure interne à l'établissement en travaillant, par exemple, sur le dispositif de l'annonce de la maladie et sur le dossier médical personnel (DMP). Ainsi, j'ai en quelque sorte sublimé la maladie pour qu'elle serve à une activité positive dans l'intérêt des patients, ce qui a donné un sens à cette affection. Cependant, alors que je ne me souciais plus de ma santé, la maladie m'a rappelé à l'ordre.
Trois ans après le premier diagnostic un examen a révélé une métastase hépatique. Totalement surpris par cette annonce effectuée par un radiologue de ville, j'ai rapidement repris espoir car la tumeur au foie était homogène et peu développée. À nouveau, j'ai vécu sans angoisse les épisodes d'opération chirurgicale et de chimiothérapie. J'ai réalisé que la maladie ne me lâcherait pas de sitôt, que je ne l'avais pas prise assez au sérieux et j'ai mesuré la valeur du temps présent. Mon oncologue m'a proposé un essai clinique randomisé de phase III pour évaluer l’efficacité et la tolérance de l'association de deux médicaments. Je n'ai pas accepté de participer à cette étude après avoir pris l'avis négatif de mon médecin traitant. Quelques temps après j'ai été invité à participer au Comité des patients en recherche clinique de la Fédération nationale des centres de lutte contre les cancers, devenue UNICANCER, dont la mission est notamment de relire les protocoles d'étude clinique qui décrivent les conditions de réalisation et de déroulement de l'étude, proposer des améliorations et valider une phase de traitement et de surveillance.
Récemment la direction de l'institut Paoli Calmettes m'a invité avec un autre patient du Comité à participer à la CRUQPC (Commission des relations avec les usagers et de la qualité de la prise en charge) aux côtés des deux usagers (qui ne sont pas des patients) désignés par des associations habilitées.
Le cancer n'a pas eu de prise sur moi (sauf aux temps chocs de l'annonce) et, toujours sous surveillance, je vis la maladie un peu comme un « sachant » pour porter dans les trois organismes auxquels je participe la parole des patients, faire connaître leurs attentes, proposer des mesures pour améliorer leur information et leur qualité de vie.
De l'état de malade de longue durée je suis rapidement passé, avec d'autres, à l'état de militant des droits des patients.
JL. DURAND
Le Côlon Tour 2025
Initié par la SFED en 2012 puis repris par la Ligue contre le cancer, le Côlon Tour est une opération de prévention, d’information et de sensibilisation au dépistage organisé du cancer colorectal. Avec une approche ludique et pédagogique, l’élément phare de cette opération est la structure gonflable d’un côlon géant !
L'objectif : voyager à l'intérieur d'un côlon géant et comprendre comment évoluent les différentes lésions.
